Народные средства
Реабилитационный период после операций на брюшной полости: режим и диета
 После любого оперативного вмешательства пациент не может просто так взять и сразу вернуться к обычному режиму жизни. Причина проста – организму нужно свыкнуться с новыми анатомо-физиологическими соотношениями (ведь в результате операции были изменены анатомия и взаиморасположение органов, а также их физиологическая деятельность).
После любого оперативного вмешательства пациент не может просто так взять и сразу вернуться к обычному режиму жизни. Причина проста – организму нужно свыкнуться с новыми анатомо-физиологическими соотношениями (ведь в результате операции были изменены анатомия и взаиморасположение органов, а также их физиологическая деятельность).
Отдельный случай – операции на органах брюшной полости, в первые дни после которых больной должен особо строго придерживаться предписаний лечащего врача (в ряде случаев – и смежных специалистов-консультантов). Почему после хирургического вмешательства на органах брюшной полости пациент нуждается в определенном режиме и диете? Почему нельзя взять и моментально вернуться к прежнему укладу жизни?
Оглавление:
Механические факторы, негативно действующие во время операции
Химические факторы, негативно действующие во время операции
Послеоперационные изменения со стороны кишечника
Послеоперационные изменения со стороны ЦНС
Послеоперационные изменения со стороны кожи
Послеоперационные изменения со стороны органов дыхания
Послеоперационные изменения со стороны сосудов
Послеоперационные изменения со стороны мочеполовой системы
Диета после операции на брюшной полости
Послеоперационные мероприятия, связанные с работой ЦНС
Профилактика пролежней после операции
Профилактика послеоперационной пневмонии
Профилактика тромбообразования и отрыва тромбов
Мероприятия, направленные на возобновление нормального мочеиспускания
Общие рекомендации
Механические факторы, негативно действующие во время операции
Послеоперационным периодом считают отрезок времени, который длится с момента окончания оперативного вмешательства (больного вывезли из операционной в палату) и до момента исчезновения временных расстройств (неудобств), которые спровоцированы операционной травмой.
Рассмотрим, что же происходит во время хирургического вмешательства, и как от этих процессов зависит послеоперационное состояние пациента – а значит, и его режим.
В норме типичное состояние для любого органа брюшной полости – это:
- спокойно лежать на своем законном месте;
- находиться в контакте исключительно с соседними органами, которые тоже занимают свое законное место;
- выполнять задания, предписанные природой.
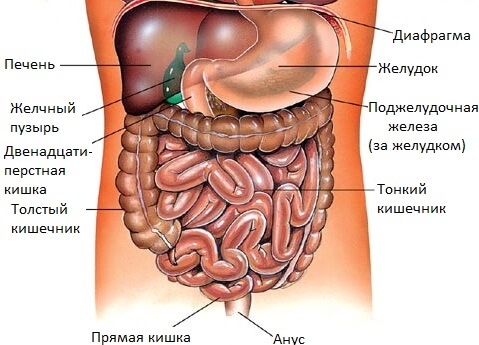
Во время операции стабильность этой системы нарушается. Удаляя ли воспаленный аппендикс, зашивая ли прободную язву или делая «ремонт» травмированного кишечника, хирург не может работать только с тем органом, который заболел и требует починки. Во время хирургического вмешательства оперирующий врач постоянно контактирует с другими органами брюшной полости: трогает их руками и хирургическим инструментарием, отодвигает, перемещает. Пусть такое травмирование и сводят по возможности к минимуму, но даже малейший контакт хирурга и его ассистентов с внутренними органами не является физиологическим для органов и тканей.
 Особой чувствительностью характеризуется брыжейка – тонкая соединительнотканная пленка, которой органы живота соединены с внутренней поверхностью брюшной стенки и через которую к ним подходят нервные ветки и кровеносные сосуды. Травмирование брыжейки во время операции может привести к болевому шоку (несмотря на то, что пациент находится в состоянии медикаментозного сна и не реагирует на раздражения его тканей). Выражение «Дергать за брыжейку» в хирургическом сленге даже приобрело переносный смысл – это значит причинять выраженные неудобства, вызывать страдания и боль (не только физическую, но и моральную).
Особой чувствительностью характеризуется брыжейка – тонкая соединительнотканная пленка, которой органы живота соединены с внутренней поверхностью брюшной стенки и через которую к ним подходят нервные ветки и кровеносные сосуды. Травмирование брыжейки во время операции может привести к болевому шоку (несмотря на то, что пациент находится в состоянии медикаментозного сна и не реагирует на раздражения его тканей). Выражение «Дергать за брыжейку» в хирургическом сленге даже приобрело переносный смысл – это значит причинять выраженные неудобства, вызывать страдания и боль (не только физическую, но и моральную).
Химические факторы, негативно действующие во время операции
 Еще один фактор, от которого зависит состояние пациента после операции – лекарственные препараты, применяемые анестезиологами во время операций, чтобы обеспечить обезболивание. В большинстве случаев полостные операции на органах брюшной полости проводятся под наркозом, немного реже – под спинномозговой анестезией.
Еще один фактор, от которого зависит состояние пациента после операции – лекарственные препараты, применяемые анестезиологами во время операций, чтобы обеспечить обезболивание. В большинстве случаев полостные операции на органах брюшной полости проводятся под наркозом, немного реже – под спинномозговой анестезией.
При наркозе в кровеносное русло вводятся вещества, задание которых – вызвать состояние медикаментозного сна и расслабить переднюю брюшную стенку, чтобы хирургам было удобно оперировать. Но помимо этого ценного для оперирующей бригады свойства, у таких препаратов имеются и «минусы» (побочные свойства). В первую очередь это депрессивное (угнетающее) влияние на:
- центральную нервную систему;
- мышечные волокна кишечника;
- мышечные волокна мочевого пузыря.
Анестетики, которые вводят во время спинномозговой анестезии, действуют местно, не угнетая ЦНС, кишечник и мочевой пузырь – но их влияние распространяется на определенный участок спинного мозга и отходящие от него нервные окончания, которым необходимо некоторое время, чтобы «избавиться» от действия анестетиков, вернуться в прежнее физиологическое состояние и обеспечить иннервацию органов и тканей.
Послеоперационные изменения со стороны кишечника
В результате действия лекарственных средств, которые анестезиологи вводили во время операции для обеспечения наркоза, кишечник пациента перестает работать:
- мышечные волокна не обеспечивают перистальтику (нормальное сокращение стенки кишечника, в результате которого пищевые массы продвигаются в направлении ануса);
- со стороны слизистой оболочки тормозится выделение слизи, которая облегчает прохождение пищевых масс по кишечнику;
- анус спазмирован.
 Как итог – желудочно-кишечный тракт после полостной операции словно замирает. Если в этот момент больной примет хоть небольшое количество еды или жидкости, оно тут же будет вытолкнуто из ЖКТ в результате рефлекторной рвоты.
Как итог – желудочно-кишечный тракт после полостной операции словно замирает. Если в этот момент больной примет хоть небольшое количество еды или жидкости, оно тут же будет вытолкнуто из ЖКТ в результате рефлекторной рвоты.
По причине того, что лекарственные средства, вызвавшие кратковременный парез кишечника, через несколько дней элиминируют (уйдут) из кровеносного русла, возобновится нормальное прохождение нервных импульсов по нервным волокнам стенки кишечника, и он заработает снова. В норме работа кишечника возобновляется самостоятельно, без внешней стимуляции. В подавляющем большинстве случаев это происходит на 2-3 день после оперативного вмешательства. Сроки могут зависеть от:
- объема операции (насколько широко в нее были втянуты органы и ткани);
- ее длительности;
- степени травмирования кишечника во время операции.
Сигналом про возобновление работы кишечника служит отхождение газов у пациента. Это очень важный момент, свидетельствующий о том, что кишечник справился с операционным стрессом. Не зря хирурги в шутку называют отхождение газов самой лучшей послеоперационной музыкой.
Послеоперационные изменения со стороны ЦНС
Лекарственные препараты, вводимые для обеспечения наркоза, через некоторое время полностью выводятся из кровяного русла. Тем не менее, за время пребывания в организме они успевают повлиять на структуры центральной нервной системы, влияя на ее ткани и тормозя прохождение нервных импульсов по нейронам. В результате этого у ряда пациентов после операции наблюдаются нарушения со стороны центральной нервной системы. Самые распространенные:
- нарушение сна (пациент тяжело засыпает, чутко спит, просыпается от воздействия малейшего раздражителя);
- плаксивость;
- угнетенное состояние;
- раздражительность;
- нарушения со стороны памяти (забывание лиц, событий в прошлом, мелких деталей каких-то фактов).
Послеоперационные изменения со стороны кожи
После оперативного вмешательства больной некоторое время вынужденно находится исключительно в лежачем положении. В тех местах, где костные структуры покрыты кожей практически без прослойки мягких тканей между ними, кость давит на кожу, вызывая нарушение ее кровоснабжения и иннервации. В результате в месте давления возникает омертвение кожных покровов – так называемые пролежни. В частности, они образуются в таких участках тела, как:
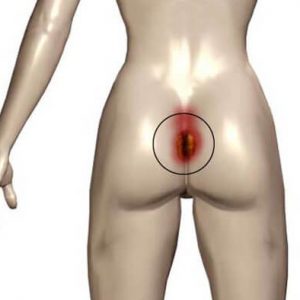 крестцовый отдел позвоночника и копчик;
крестцовый отдел позвоночника и копчик;- лопатки (при сколиозе и разном выпирании лопаток пролежни могут быть несимметричными);
- пятки;
- колени;
- ребра;
- пальцы ног;
- большие вертела бедренных костей;
- стопы;
- седалищные кости;
- гребни подвздошных костей;
- локтевые суставы.
Послеоперационные изменения со стороны органов дыхания
 Часто большие полостные операции выполняют под эндотрахеальным наркозом. Для этого пациента интубируют – то есть, в верхние дыхательные пути вводят эндотрахеальную трубку, подключенную к аппарату искусственного дыхания. Даже при аккуратном введении трубка раздражает слизистую оболочку дыхательных путей, делая ее чувствительной к инфекционному агенту. Еще один негативный момент ИВЛ (искусственной вентиляции легких) во время операции – некоторое несовершенство дозирования газовой смеси, поступаемой из аппарата ИВЛ в дыхательные пути, а также то, что в норме человек такой смесью не дышит.
Часто большие полостные операции выполняют под эндотрахеальным наркозом. Для этого пациента интубируют – то есть, в верхние дыхательные пути вводят эндотрахеальную трубку, подключенную к аппарату искусственного дыхания. Даже при аккуратном введении трубка раздражает слизистую оболочку дыхательных путей, делая ее чувствительной к инфекционному агенту. Еще один негативный момент ИВЛ (искусственной вентиляции легких) во время операции – некоторое несовершенство дозирования газовой смеси, поступаемой из аппарата ИВЛ в дыхательные пути, а также то, что в норме человек такой смесью не дышит.
В дополнении факторов, негативно действующих на органы дыхания: после операции экскурсия (движения) грудной клетки еще не полноценная, что приводит к застойным явлениям в легких. Все эти факторы суммарно могут спровоцировать возникновение послеоперационного воспаления легких.
Послеоперационные изменения со стороны сосудов
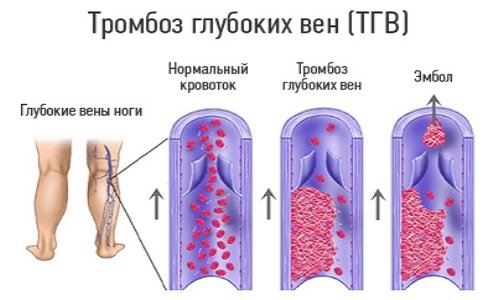
Пациенты, которые страдали заболеваниями сосудов и крови, склонны к образованию и отрыву тромбов в послеоперационном периоде. Этому способствует изменение реологии крови (ее физических свойств), которое наблюдается в послеоперационном периоде. Способствующим моментом также является то, что пациент какое-то время находится в лежачем положении, а потом начинает двигательную активность – иногда резко, в результате чего и возможен отрыв уже имеющегося тромба. В основном тромботическим изменениям в послеоперационном периоде подвержены сосуды нижних конечностей.
Послеоперационные изменения со стороны мочеполовой системы
Часто после операции на органах брюшной полости больной не может помочиться. Причин – несколько:
- парез мышечных волокон стенки мочевого пузыря из-за воздействия на них лекарственных средств, которые вводились во время операции для обеспечения медикаментозного сна;
- спазм сфинктера мочевого пузыря по тем же причинам;
- затруднение мочеиспускания из-за того, что это делается в непривычной и неприспособленной для этого позе – лежачей.
Диета после операции на брюшной полости
 До того, пока кишечник не заработал, ни есть, ни пить больному нельзя. Жажду ослабляют, прикладывая к губам кусочек ваты или фрагмент марли, смоченные водой. В абсолютном большинстве случаев работа кишечника возобновляется самостоятельно. Если процесс затруднен – вводят препараты, стимулирующие перистальтику (Прозерин). С момента возобновления перистальтики больному можно принимать воду и пищу – но начинать нужно с маленьких порций. Если в кишечнике скопились газы, но не могут выйти – ставят газоотводную трубку.
До того, пока кишечник не заработал, ни есть, ни пить больному нельзя. Жажду ослабляют, прикладывая к губам кусочек ваты или фрагмент марли, смоченные водой. В абсолютном большинстве случаев работа кишечника возобновляется самостоятельно. Если процесс затруднен – вводят препараты, стимулирующие перистальтику (Прозерин). С момента возобновления перистальтики больному можно принимать воду и пищу – но начинать нужно с маленьких порций. Если в кишечнике скопились газы, но не могут выйти – ставят газоотводную трубку.
Блюдо, которое первым дают больному после возобновления перистальтики – постный жиденький суп с очень небольшим количеством разваренной крупы, которая не провоцирует газобразование (гречка, рис), и размятой картофелины. Первый прием пищи должен быть в количестве двух-трех столовых ложек. Через полчаса, если организм не отверг пищу, можно дать еще две-три ложки – и так по нарастающей, до 5-6 приемов небольшого количества пищи в сутки. Первые приемы пищи направлены не так на утоление голода, как на «приучивание» желудочно-кишечного тракта к его традиционной работе.
Не следует форсировать работу ЖКТ – пусть лучше пациент побудет голодным. Даже когда кишечник заработал, поспешное расширение рациона и нагрузка ЖКТ могут привести к тому, что желудок и кишечник не справятся, это вызовет рвоту, что из-за сотрясения передней брюшной стенки негативно скажется на послеоперационной ране. Рацион постепенно расширяют в такой последовательности:
- постные супы;
- картофельное пюре;
- кремообразные каши;
- яйцо всмятку;
- размоченные сухарики из белого хлеба;
- сваренные и перетертые до состояния пюре овощи;
- паровые котлеты;
- несладкий чай.
Дальше на протяжении 10-14 дней пациент должен придерживаться диетического питания, применяемого при лечении болезней ЖКТ – это исключение следующих видов пищи:
- жирной;
- острой;
- соленой;
- кислой;
- жареной;
- сладкой;
- клетчатки;
- бобовых;
- кофе;
- алкоголя.
Далее набор блюд постепенно расширяют в сторону обычного рациона, который имел место в дооперационном периоде больного.
Послеоперационные мероприятия, связанные с работой ЦНС
Изменения со стороны центральной нервной системы из-за применения наркоза способны самостоятельно исчезнуть в период от 3 до 6 месяцев после операционного вмешательства. Более длительные нарушения требуют консультации невропатолога и неврологического лечения (зачастую амбулаторного, под наблюдением врача). Неспециализированные мероприятия – это:
- поддержание доброжелательной, спокойной, оптимистической атмосферы в окружении пациента;
- витаминотерапия;
- нестандартные методы – дельфинотерапия, арттерапия, иппотерапия (благотворное влияние общения с конями).
Профилактика пролежней после операции
В послеоперационном периоде пролежни легче предупредить, чем вылечить. Профилактические меры нужно проводить с первой же минуты нахождения пациента в лежачем положении. Это:
- растирание зон риска спиртом (его нужно развести водой, чтобы не спровоцировать ожоги);
- круги под те места, которые подвержены возникновению пролежней (крестец, локтевые суставы, пятки), дабы зоны риска находились словно в подвешенном состоянии – в результате этого костные фрагменты не будут давить на участки кожи;
- массирование тканей в зонах риска для улучшения их кровоснабжения и иннервации, а значит, и трофики (местного питания);
- витаминотерапия.
Если пролежни все же возникли, с ними борются с помощью:
- подсушивающих средств (бриллиантового зеленого);
- препаратов, улучшающих трофику тканей;
- ранозаживляющих мазей, гелей и кремов (по типу пантенола);
- антибактериальных препаратов (для профилактики присоединения инфекции).
Профилактика послеоперационной пневмонии
Самая главная профилактика застойных явлений в легких – ранняя активность:
- по возможности раннее поднимание с постели;
- регулярные прогулки (короткие, но частые);
- гимнастика.
Если в силу обстоятельств (большой объем операции, медленное заживление послеоперационной раны, боязнь возникновения послеоперационной грыжи) больной вынужден пребывать в лежачем положении, задействуют мероприятия, предупреждающие застой в органах дыхания:
 надувание пациентом обычных детских воздушных шариков;
надувание пациентом обычных детских воздушных шариков;- вибромассаж грудной клетки;
- зарядка на уровне плечевого пояса (повороты торса в сидячем положении, сгибагние-разгибагие рук в плечевых суставах и так далее).
Профилактика тромбообразования и отрыва тромбов
Перед оперативным вмешательством пациентов в возрасте или тех, кто страдает заболеваниями со стороны сосудов или изменениями со стороны свертывающей системы крови, тщательно обследуют – им делают:
Во время операции, а также в послеоперационном периоде ноги таких пациентов тщательно бинтуют. Во время постельного режима нижние конечности должны находиться в возвышенном состоянии (под углом 20-30 градусов к плоскости кровати). Также применяют антитромботическую терапию. Ее курс назначают перед операцией и дальше продолжают в послеоперационном периоде.
Мероприятия, направленные на возобновление нормального мочеиспускания
 Если в послеоперационном периоде больной не может помочиться, прибегают к старому доброму безотказному способу стимуляции мочеиспускания – шуму воды. Для этого просто открывают водопроводный кран в палате, чтобы из него пошла вода. Некоторые пациенты, заслышав о методе, начинают рассуждать о дремучем шаманстве врачей – на самом деле это не чудеса, а всего лишь рефлекторный ответ мочевого пузыря.
Если в послеоперационном периоде больной не может помочиться, прибегают к старому доброму безотказному способу стимуляции мочеиспускания – шуму воды. Для этого просто открывают водопроводный кран в палате, чтобы из него пошла вода. Некоторые пациенты, заслышав о методе, начинают рассуждать о дремучем шаманстве врачей – на самом деле это не чудеса, а всего лишь рефлекторный ответ мочевого пузыря.
В случаях, когда способ не помогает, выполняют катетеризацию мочевого пузыря.
Общие рекомендации
После операции на органах брюшной полости пациент в первые дни находится в лежачем положении. Сроки, в которые он может подниматься с постели и начать ходить, строго индивидуальны и зависят от:
- объема операции;
- ее длительности;
- возраста пациента;
- его общего состояния;
- наличия сопутствующих заболеваний.
После неосложненных и необъемных операций (грыжепластика, аппендэктомия и так далее) пациенты могут подниматься уже на 2-3 день после хирургического вмешательства. Объемные оперативные вмешательства (по поводу прорывной язвы, удаления травмированной селезенки, вшивания травм кишечника и так далее) требуют более длительного лежачего режима на протяжении, как минимум, 5-6 дней – сначала пациенту могут разрешить посидеть в кровати, свесив ноги, потом постоять и только потом начать делать первые шаги.
Во избежание возникновения послеоперационных грыж рекомендуется носить бандаж пациентам:
- со слабой передней брюшной стенкой (в частности, с нетренированными мышцами, дряблостью мышечного корсета);
- тучным;
- в возрасте;
- тем, которые уже были прооперированы по поводу грыж;
- недавно родившим женщинам.
Надлежащее внимание следует уделять личной гигиене, водным процедурам, проветриванию палаты. Ослабленных пациентов, которым разрешили подниматься с постели, но им тяжело это делать, вывозят на свежий воздух в колясках.
Курильщикам строго рекомендовано отказаться от курения хотя бы в послеоперационный период.
В раннем послеоперационном периоде в области послеоперационной раны могут возникать интенсивные боли. Их купируют (снимают) обезболивающими средствами. Терпеть боль пациенту не рекомендуется – болевые импульсы перераздражают центральную нервную систему и истощают ее, что чревато в будущем (особенно в старости) самыми разными неврологическими заболеваниями.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
2,404 просмотров всего, 1 просмотров сегодня